Le Sommeil chez l’Enfant
Il s’inscrit dans la continuité du sommeil du nourrisson, avec une maturation et une stabilisation de ses caractéristiques, qui seront identiques au sommeil de l’adulte.
Quantité de sommeil, selon la National Sleep Foundation (2017):
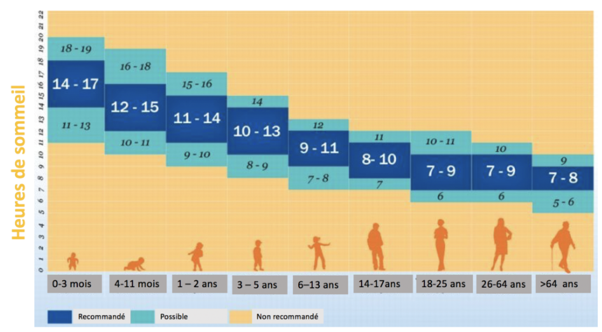
Bien sûr, des variabilités inter individuelles existent, et sont à prendre en compte.
Organisation du sommeil :
Tout comme chez l’adulte, on retrouve la régulation homéostatique (pression du sommeil) et la régulation circadienne. Entre 3 et 6 ans, le sommeil devient principalement nocturne et les cycles de sommeil vont progressivement s’allonger (90 minutes vers 4/5 ans).
L’enfant présente toujours des réveils intra sommeil, qui sont physiologiques, mais les transitions entre les différents sommeils ne sont pas fluides et peuvent entrainer des parasomnies : somnambulisme ou terreurs nocturnes.
L’évolution de la sieste :
Composée de sommeil lent profond, elle disparait en général entre 3 et 6 ans. Avec l’absence de sieste, le sommeil de nuit se réorganise : le sommeil lent profond augmente, et le sommeil paradoxal apparait plus tardivement.
Le temps calme de la sieste ne doit pas être négligé, au risque d’entrainer une fatigue importante et une hyperactivité paradoxale au moment du coucher, qui va perturber la nuit suivante.
Une réapparition de la sieste de manière régulière doit amener à rechercher un trouble du sommeil ou de la vigilance.
Comme chez l’adulte, une sieste trop tardive ou trop importante va impacter la nuit suivante.
Rituel du coucher :
Même principe que chez le bébé, il va progressivement évoluer, et de moins en moins nécessiter la présence des parents.
Pas de place pour les écrans dans la chambre à coucher et donc pour le rituel du coucher. De même, les jeux sont stimulants et ne sont donc pas propice au coucher. Privilégier les activités calmes.
Les écrans :
Le temps passé devant les écrans est associé à un retard d’endormissement, à la multiplication des réveils et à un sommeil de médiocre qualité. La lumière des écrans perturbe l’horloge biologique et la sécrétion de mélatonine.
De plus il est primordial de bien choisir les contenus audiovisuels consommés qui peuvent d’être à l’origine d’angoisse et donc de troubles de l’endormissement.
Retrouvez les fiches sur les écrans du site déclic-écran ici

La période scolaire :
Primordial, le temps scolaire doit s’intégrer dans le rythme global de l’enfant. En cas d’arriver matinale à l’école, il faudra être d’autant plus vigilant au temps de sommeil.
La semaine de 4 jours peut être éprouvante pour l’enfant, avec un effet perturbateur du WE plus prononcé. La régularité des horaires est encore une fois primordiale, surtout le mardi et le samedi, afin de bien entretenir son horloge biologique.
L’appréhension du coucher, la peur du noir:
Encore une fois, l’apprentissage du coucher, en autonomie, est primordial. Les principes de prises en charge sont détaillés dans le sommeil du nourrisson.
En cas de peur du noir, du grand méchant loup : lui montrer qu’il est en sécurité dans son lit. Ecouter l’enfant raconter ses peurs. Ne pas réfuter ses visions, mais lui expliquer que son esprit prêt à dormir a pu les faire apparaitre (hallucination hypnagogique : physiologique, véritable rêve éveillé).
Il faut chercher avec lui des solutions : destruction symbolique de la peur ? (La dessiner puis la jeter à la poubelle par exemple.) Si elle devient trop présente, notamment en journée, penser au soutient psychologique.
Les parasomnies :
Ce sont des comportements anormaux survenant pendant le sommeil. Ce sont des manifestations bénignes, sauf si répétitions trop fréquentes.

Les cauchemars:
Ils apparaissent entre 1 et 2 ans, et sont plutôt en milieu ou fin de nuit. L’enfant est bien réveillé, et va se souvenir de son cauchemar. Si trop fréquent ou sur la même thématique, cela peut engendrer une peur du coucher. On peut la aussi travailler sur la représentation et la destruction du cauchemar.
Les Phénomènes d’éveil partiel en sommeil lent profond:
Surviennent en première partie de nuit le plus souvent, 1 à 3 heures après le coucher. L’enfant est difficilement réveillable (sommeil profond) et ne se souvient pas de l’épisode le lendemain matin.

Ces trois parasomnies apparaissent le plus souvent par périodes. On note un facteur héréditaire important (60 à 80%).
Ils sont favorisés par : anxiété, fièvre, activité musculaire tardive, vessie distendue, privation ou rythme irrégulier de sommeil.
Le principal risque est que l’enfant se blesse lors de l’évènement, il faut donc sécuriser la pièce. Attention au risque de défenestration, surtout lors d’un accès de somnambulisme chez l’adolescent.
Les signes d’appels / à prendre en compte :
A rechercher si fréquents :
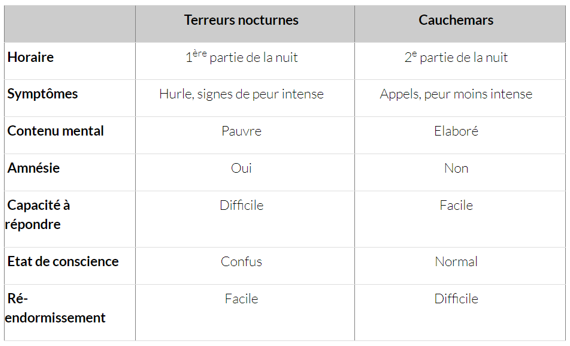
Ce tableau qu’on retrouve sur le site morphée des 0 à 18ans, rappelle les différences entre cauchemars / terreurs nocturnes :
Les autres parasomnies:
L’énurésie :
Emission involontaire d’urine pendant la nuit à un âge ou la propreté nocturne est acquise (énurésie secondaire : période sans fuite d’au moins 6 mois) ou persiste à un âge ou elle devrait l’être (énurésie primaire).
L’incontinence urinaire nocturne disparait généralement entre 18 mois et 3 ans, mais peut persister de manière physiologique jusqu’à 5 ou 6 ans. On ne peut donc pas parler d’énurésie avant cet âge-là.
L’énurésie primaire nocturne isolée est fréquente (15%) avec un facteur héréditaire important (40% si 1 parent, 75% si les 2). Les épisodes surviennent surtout pendant le sommeil profond de première partie de nuit, mais peuvent survenir à tout autre moment.
Moins de 10% des énurésies sons psychosomatiques. La plupart du temps il s’agit d’un symptôme isolé chez un enfant joyeux, dans une famille équilibrée et si l’enfant semble plus solitaire et anxieux, c’est le plus souvent un retentissement de l’énurésie.
Plusieurs facteurs sont mis en causes : immaturité du système d’éveil lorsque la vessie est pleine, contraction vésicales nocturnes, diminution de la sécrétion d’ADH (hormone anti diurétique).
Prise en charge :
Il faut tout d’abord caractériser cette énurésie, au moyen d’un examen physique complet (neurologique : fossette sacrée, ROT ; signes infectieux ; point d’appel pour un diabète ou un SAHOS …) et de l’interrogatoire, en s’aidant d’un calendrier mictionnel.
On distingue :
Enurésie primaire isolée nocturne :
Elle guérit spontanément dans la grande majorité des cas (environ 15% par an) mais 2.3% des adultes présentent toujours ce trouble. On distingue:
Le diagnostic est clinique, aucun examen d’imagerie ou bilan complémentaire n’est recommandé en première intention et l’examen du sommeil n’est pas indiqué (sauf suspicion SAHOS associé). Il convient de rechercher des troubles associés : retentissement psychologique, TDAH (10% des énurésie) SAHOS qui peut favoriser les mictions par l’hypercapnie.
Traitement:
Il est primordial d’informer les enfants et les parents de la fréquence du trouble (probablement que certains camarades de classe en souffrent aussi), que ces anomalies sont transitoires et disparaissent dans l’immense majorité des cas.
On commence par les principes non médicamenteux:
Après un échec des mesures hygiéno-diététiques, si l’enfant est motivé et que le retentissement psychologique ou social est important, les traitements médicamenteux peuvent être envisagés :
Certaines énurésies sont réfractaires et un traitement combiné peut être proposé. Le bénéfice risque des traitements (notamment desmopressine et oxybutynine) doit bien être établi avant de débuter tout traitement.
Enurésie secondaire isolée nocturne :
l est important de rechercher un diabète, une infection des voies urinaires. La prévalence d’un stress émotionnel est plus importante, et à rechercher. Des examens complémentaires peuvent être nécessaires dans cette situation.
Enurésie nocturne avec symptômes diurnes :
Le diagnostic le plus probable est celui d’immaturité vésicale.
Il faut cependant éliminer les autres causes de troubles mictionnels : rétention, infection, obstruction, vessie neurologique, uropathie, diabète, maltraitance. Douleurs abdominales, constipation associée ?
Un bilan échographique des voies urinaires avec résidu post mictionnel est souvent nécessaire.
Le risque des vessies hyperactives est l’évolution vers la dyssynergie vésico-sphinctérienne qui va augmenter la pression à l’intérieur de la vessie peut entraîner une vessie de lutte ; une pérennisation d’un RVU ; des infections répétées.
La prise en charge dépend de l’étiologie mais associe les mesures d’hygiène mictionnelle, le traitement d’une constipation ou d’une infection urinaire associée, la physiothérapie, l’oxybutynine (si immaturité vésicale).
Les rythmies du sommeil :
Mouvements de balancier de la tête et du corps, lors de l’endormissement. Peuvent être accompagnés de vocalisation.
Si ces mouvements sont bénins et fréquents (60% à 9 mois) chez le jeune enfant, ils peuvent être très impressionnants pour les parents.
Prise en charge :
Sécuriser l’environnement (éviter que l’enfant se cogne contre les barreaux, que le lit se déplace…). Limiter le temps passé dans son lit sans dormir : si tous les soirs les rythmies surviennent pendant 30 minutes, coucher l’enfant 30 minutes plus tard.
Ces rythmies disparaissent le plus souvent dans les premières années de vie, mais peuvent persister plus longtemps (8% à 4 ans). Un trouble émotionnel est à rechercher si cela persiste jusqu’à l’adolescence.
En cas de retentissement important pour l’enfant (refus de dormir avec les copains, source de complexe) un traitement par anxiolytique ponctuel peut être envisagé.
Le Syndrome des Jambes Sans Repos chez l’enfant :
Chez l’enfant, il y a une forte prévalence des formes familiales, avec un SJSR retrouvé dans la famille dans 70 à 80% des cas.
Le diagnostic reste le même que chez l’adulte, avec une description des symptômes par un vocabulaire d’enfant. Le principal diagnostic différentiel est les douleurs de croissances.
Bilan paraclinique:
Seul la ferritine (avec une CRP pour l’interprétation) est nécessaire. Cependant, si un traitement médicamenteux autre qu’une supplémentation martiale est envisagé, la polysomnographie est recommandée.
Traitement:
Il repose sur la supplémentation martiale en première intention (comme chez l’adulte). On privilégie le Ferrostrane en sirop (VIDAL / RCP) qui sera le mieux toléré sur le plan digestif.
Au delà, le SJSR doit être pris en charge par un spécialiste du sommeil. Il n’y a pas de recommandation thérapeutique autre que la supplémentation martiale à ce jour.
Le consensus d’expert retenu est l’utilisation de la Gabapentine en cas de SJSR persistant, sévère, avec retentissement diurne.
Mis à jour le
